DRGs(Diagnosis Related Groups)中文翻译为(疾病)诊断相关分类,作为一个重要的医疗管理工具,半个世纪来在世界上很多国家被成功地应用于医院评价和医疗付费管理中,取得了良好的效果。它根据病人的年龄、性别、住院天数、临床诊断、病症、手术、疾病严重程度,合并症与并发症及转归等因素把病人分入500-600 个诊断相关组,然后决定应该给医院多少补偿。
DRGs 是当今世界公认的比较先进的支付方式之一。
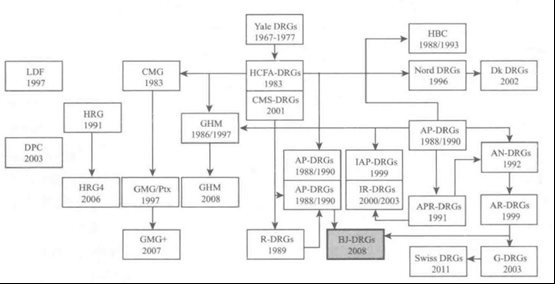
"诊断相关组" (diagnosis-related groups , DRGs) 诞生于20 世纪60 年代末的美国为了科学地进行医疗评价,耶鲁大学卫生研究中心通过对169所医院70万份病历的分析研究,提出了一种新型的住院病人病例组合方案,并首次定名为DRGs。后来,联邦政府卫生财政管理局(HCFA)基于付费的需要,对该项研究进行资助,并研制完成了第二代DRGs,该版本构成了现有版本的基础。20 世纪80 年代应用于美同的"老年医疗保险" (Medicare)的支付制度改革,此后传人欧洲、澳大利亚及亚洲部分地区,在世界范围内广泛应用。
在DRGs 被世界各国引进并应用的过程中,产生了多个本土化的DRGs版本,例如:澳大利亚的AR-DRGs 、芬兰等北欧同家使用的Nord DRGs 、英国的HRG、法同的GHM、德国的G-DRGsI21 等。再加上美同本土的DRGs在不断发展,产生出CMS-DRGs (centers for medícare and medícaid servicesdiagnosis related groups) 、AP-DRGs (all-patient diagnosis related groups) 、APR-DRGs (all-patient refined diagnosis related groups) 等多个版本。据不完全估计,目前这些版本超过了25 个,形成了所谓的"DRGs 家族"。在DRGs 家族中, 2008 年开发完成的北京版DRGs (BJ-DRGs) ,是中国第一个完整的DRGs 本土化版本。
DRGs 的基本理念是:疾病类型不同,应该区分开;同类病例但治疗方式不同,亦应区分开;同类病例同类治疗方式,但病例个体特征不同,还应区分。DRGs的指导思想是:通过统一的疾病诊断分类定额支付标准的制定,达到医疗资源利用标准化。DRGs 用于医疗费用支付制度的基本出发点是:医疗保险的给付方不是按照病人在院的实际花费(即按服务项目)付账,而是按照病人疾病种类、严重程度、治疗手段等条件所分入的疾病相关分组付账。依病情的不同、病人的不同、治疗手段的不同会有不同的DRG 编码相对应。

而在实际分类操作的过程中,DRGs会通过诊断来对疾病的种类进行辨别划分;会用操作来区分治疗手段;同时还会增加病历的个体特征来区分个体。
和DRGs非常相近的是单病种付费模式,二者最大的相同点就是都预先确定了支付标准并按照此标准对应报销(多不退、少不补),而且它们的判断基础都是依据与ICD诊断编码。区别在于单病种付费的依据标准是ICD的疾病诊断编码(我们知道ICD 系统原来的立意是疾病和死亡统计,并非专注区分疾病在临床诊疗过程上的差异,故此,直接使用WHO-ICD 并不足以区分不同疾病的临床过程和资源消耗的差异。),我们现在常用的疾病有几万种,不可能针对每一种疾病设定一个限额,所以单病种付费只能覆盖一小部分的常见病多发病。而DRGs,虽然也是以ICD诊断为基础,但是会配合诊疗划分、个体特征划分,通过500-600个疾病组就可以实现对所有疾病的全覆盖。这也是为什么DRGs一定会成为未来医保结算方向的重要原因之一。
当然最后必须要明确的是人们认识DRGs ,往往是从美闰"老年医疗保险" (Medicare) 把DRGs 应用到支付制度改革当中。而且国内现在的宣传包括本文介绍的方向也是想阐明DRGs作为医保支付手段的优势和必然性。于是, DRGs 在很多人眼中是一种"支付模式"。然而, DRGs 的实质是"病例组合"的一种。它既能用于支付管理,也能用于预算管理,还能用于质量管理。第一代DRGs 的发明者Robert B. Fetter 说,他开发DRGs 的目标是试图"建立一套病例分类体系,使得同组中的病例医疗服务产出的期望相同" 。 从本质上说,无论是"支付模式" "预算方案",抑或"质量控制手段",都不能全面概括DRGs 系统;DRGs 的本质是一套"医疗管理的工具"。
- 知识中心
- 软件介绍
- 典型案例
